Empezamos de nuevo. Nada más que añadir.

Empezamos de nuevo. Nada más que añadir.

A pesar de que es sabido que uno de los principales problemas de seguridad en el medio sociosanitario o residencial es el relacionado con el empleo de los medicamentos, las medidas para garantizar la seguridad del paciente están mucho menos desarrolladas que en el medio hospitalario o que en cualquier otro entorno estrictamente sanitario. No obstante, los aspectos relacionados con la seguridad clínica, deberían ser un objetivo primordial en estos centros.
En general, no existen demasiados estudios realizados en centros sociosanitarios o residenciales y eso hace que en ocasiones, aunque podamos intuir cuáles son los problemas en los que hay que poner el foco, trabajemos a ciegas. Una adecuada gestión de riesgos exige, en primer lugar, identificarlos y analizarlos, para poder poner en marcha prácticas seguras adecuadas al contexto.
Un artículo publicado en 2017 puede ayudarnos a poner luz sobre este asunto. Los autores se proponen identificar los factores que influyen en la seguridad relacionada con el uso de los medicamentos en centros sociosanitarios, determinar la incidencia de incidentes de seguridad relacionados con los medicamentos y describir los más frecuentes en este medio.
Los problemas relacionados con el uso de los medicamentos que pueden acontecer en las residencias, como en cualquier ámbito asistencial, se clasifican en función de que sean o no evitables y de que ocasionen o no daño al paciente. Los eventos adversos (EA) —aquellos que ocasionan daño— evitables se denominan errores de medicación (EM), mientras que los no evitables se conocen como reacciones adversas a los medicamentos (RAM), aunque la normativa española denomina también RAM a los errores de medicación con daño.
 Los autores se basan en un modelo preestablecido, desarrollado en el año 2006, que ayuda a explicar los efectos del sistema de trabajo y de los procesos en un entorno sanitario: el modelo SEIPS (Systems Engineering Initiative for Patient Safety). Este modelo ha sido empleado para realizar estudios en diferentes entornos sanitarios. Para el análisis de la situación, considera los cinco dominios siguientes: personas (pacientes y profesionales), organización, herramientas y tecnología, actividades y entorno.
Los autores se basan en un modelo preestablecido, desarrollado en el año 2006, que ayuda a explicar los efectos del sistema de trabajo y de los procesos en un entorno sanitario: el modelo SEIPS (Systems Engineering Initiative for Patient Safety). Este modelo ha sido empleado para realizar estudios en diferentes entornos sanitarios. Para el análisis de la situación, considera los cinco dominios siguientes: personas (pacientes y profesionales), organización, herramientas y tecnología, actividades y entorno.
Realizaron una búsqueda de los estudios publicados entre los años 1985 y 2016 y seleccionaron aquellos que valorasen algunos de los problemas descritos anteriormente (EA, potencial EA, EM y RAM) y que contemplasen alguno de los dominios del modelo SEIPS. Finalmente, en la revisión sistemática se incluyeron 60 estudios realizados en 9 países diferentes de Norteamérica, Europa y un estudio taiwanés.
La incidencia de EA originados por la medicación en los estudios analizados osciló entre 1,89 y 10,8 por cada 100 residentes-mes. Los más frecuentes fueron el sangrado, los eventos tromboembólicos, la hipoglucemia, las caídas y el estreñimiento.
En cuanto al primer dominio, el de las personas, los investigadores encontraron que determinadas características de los pacientes, como la edad, el número y tipo de medicamentos que conforman su tratamiento y el número y tipo de comorbilidades que presentan, influyen en la incidencia de los EA, RAM y EM con daño. Los medicamentos más frecuentemente implicados en un EA fueron los psicofármacos, los anticoagulantes, los antidiabéticos, los opioides, los antibióticos y los antihipertensivos. Los déficits formativo y de capacitación del personal de los centros en aspectos relacionados con los medicamentos guardaron relación con la incidencia de errores de administración.
Los factores relacionados con la organización, como la colaboración multidisciplinar de los profesionales, la disponibilidad de médico y de farmacéutico y el ratio de personal por paciente se consideraron determinantes en la prevención de los EM en este ámbito. También se refiere que en muchos de estos centros prevalecía una cultura de la culpa en lo que respecta a los errores, lo que no favorece la notificación de los mismos y la consiguiente puesta en marcha de planes de mejora de la seguridad del paciente.
Diferentes tipos de herramientas y tecnologías —como los sistemas de administración ligados a la identificación mediante códigos de barras, herramientas de trigger tool para la detección de EA y el empleo de criterios de medicación potencialmente inapropiada— pueden ayudar a identificar y minimizar los EA. También se encontró que el empleo de entornos electrónicos de prescripción, dispensación y administración y la disponibilidad de sistemas informáticos para la notificación de EM incrementaban la seguridad del paciente.
Las actividades implicadas en el sistema de utilización de medicamentos son la prescripción, la dispensación, la administración, el registro y el seguimiento del tratamiento. La carga de trabajo y la escasez de tiempo para las actividades impactan negativamente en el desempeño de las actividades por parte de los profesionales de los centros y, por consiguiente, en la seguridad. Los EM más frecuentes se cometieron en la identificación del medicamento, en la dosis, en la posología, en la duración del tratamiento, en la vía de administración, en la identificación del paciente, en omisiones de dosis, en ausencia de registros, en la administración de medicamentos contraindicados o en situaciones de alergia y en la falta de seguimiento del tratamiento por parte de los profesionales. Los errores de administración fueron los más frecuentes.
Por último, ciertos factores relacionados con las características del entorno, como las distracciones del personal y las interrupciones, influyeron negativamente en la seguridad.
Los resultados de este estudio nos pueden orientar en cuáles son las actividades y prácticas que más pueden contribuir a un uso seguro de los medicamentos en los centros sociosanitarios. De todos modos, la “receta mágica” es la misma que en cualquier otro ámbito: liderazgo por parte de la organización y de los equipos directivos, creación de cultura de seguridad, implicación de los profesionales y trabajo en equipo, formación y disponibilidad de recursos. Difícil, pero no imposible.
En el New England Journal of Medicine se publican con frecuencia exitosos ensayos clínicos con fármacos que suelen conducir a la autorización de nuevos medicamentos —o de nuevas indicaciones de medicamentos ya comercializados— por parte de las agencias reguladoras. Sin embargo, hace unos meses, esta revista nos sorprendía con un gran ensayo fase III en el que rivaroxabán no lograba demostrar su utilidad en la prevención secundaria del ictus criptogénico.
Un ictus criptogénico es un “no diagnóstico” o un diagnóstico de exclusión, para el que no se puede determinar la etiología que lo ha originado. No se puede clasificar ni como cardioembólico, ni como aterotrombótico, ni como infarto lacunar. En realidad, es un cajón de sastre en el que se encuentran incluidas múltiples y diferentes posibles causas no identificadas en el estudio etiológico realizado (como una fibrilación auricular paroxística no detectada) o cuyo papel patogénico no está suficientemente reconocido (como el foramen oval permeable, la ateromatosis carotídea sin estenosis o la ateromatosis del cayado aórtico), así como otras causas menos frecuentes o peor conocidas, como procesos inflamatorios, alteraciones genéticas o estados de hipercoagulabilidad. Se estima que en aproximadamente un 20% de los ictus isquémicos no se puede determinar la etiología subyacente.

Al no conocer la causa del ictus, se dificulta la elección del tratamiento farmacológico en prevención secundaria y, aunque algunas recomendaciones proponen el tratamiento con antiagregantes para cualquier ictus isquémico no cardioembólico, no está claro que la antiagregación sea eficaz en todos los casos debido a las múltiples etiologías que subyacen en este “no diagnóstico”.
Por estos motivos, la búsqueda de un tratamiento farmacológico adecuado para la prevención secundaria del ictus criptogénico sería un área de mejora clara en la terapéutica de la enfermedad cerebrovascular.
Las diferentes clasificaciones para el ictus criptogénico han ido evolucionando en el tiempo a medida que se ampliaba el conocimiento sobre esta enfermedad. Así, en el año 2014 surgió el concepto de embolic strokes of undetermined source (ESUS) bajo la hipótesis de que la mayor parte de los ictus criptogénicos son de origen cardioembólico y, por tanto, se podría prevenir su recurrencia con tratamiento anticoagulante. Bajo esta premisa, se podrían realizar ensayos clínicos con pacientes que sufren un ictus que cumpla las condiciones para ser clasificado como ESUS, con el fin de investigar la eficacia y seguridad de los anticoagulantes —principalmente los nuevos anticoagulantes orales de acción directa— en la prevención secundaria del ictus criptogénico. Consecuentemente, hay en marcha ensayos clínicos en esta indicación, frente al tratamiento habitual con antiagregante, para dabigatrán, apixabán y el estudio mencionado con rivaroxabán, finalizado de forma prematura.
El ensayo en cuestión recibe el nombre de NAVIGATE ESUS. Incluye 7.213 pacientes que han sufrido un ictus criptogénico según criterios ESUS, con una edad media de 67 años y un 62% de sujetos varones, en los que se había monitorizado el ritmo cardíaco y realizado una electrocardiografía para descartar fibrilación auricular y otras causas de accidente cerebrovascular. Los pacientes se asignaron aleatoriamente a cada uno de los brazos comparadores: 15 mg diarios de rivaroxabán más placebo frente a 100 mg diarios de AAS más placebo.
Como resultado primario de eficacia se midió una variable compuesta por el primer ictus recurrente y embolia sistémica. El resultado primario de seguridad era el sangrado mayor. Se planificó un seguimiento de los pacientes al mes, a los 6 meses, a los 12 meses, a los 18 meses y a los 24 meses del inicio para evaluar la eficacia, seguridad y adherencia al tratamiento. El ensayo clínico estaba planificado para una duración de dos años, previendo obtener una diferencia de eficacia de un 30% en favor del rivaroxabán frente al AAS.
Sin embargo, el ensayo tuvo que ser finalizado prematuramente después del segundo análisis intermedio, el 5 de octubre de 2017, debido a un mayor riesgo de hemorragia en los pacientes tratados con rivaroxabán (hazard ratio 2,72; IC95% 1,68 a 4,39) y la ausencia de beneficio en la reducción de riesgo de ictus recurrente frente al AAS (hazard ratio 1,07; IC95% 0,87 a 1,33). Debido a la finalización anticipada del estudio, la mediana de seguimiento de los pacientes fue de 11 meses.
Aunque rivaroxabán se empleó a una dosis inferior a la que está autorizada en nuestro país para el tratamiento de la fibrilación auricular (20 mg diarios), no es probable que esta sea la causa de la falta de superioridad frente al AAS observada en el ensayo NAVIGATE ESUS, dado que en el estudio ROCKET-AF —con rivaroxabán en pacientes con fibrilación auricular—, la dosis de 15 mg diarios también resultó eficaz en la prevención del ictus recurrente.
Por el momento, y a la espera de los resultados de los ensayos clínicos en marcha con dabigatrán y apixabán, el resultado del estudio que nos ocupa parece desmontar la teoría del origen principalmente cardioembólico del ictus criptogénico y de la consiguiente superioridad de la terapia anticoagulante sobre la antiplaquetaria. Una vez que esta hipótesis pierde fuerza, sólo nos queda preguntarnos, ¿no habrá que poner los esfuerzos en mejorar el diagnóstico etiológico de los accidentes cerebrovasculares y reducir la clasificación de los casos de ictus en criptogénicos al menor número posible? Porque, en ocasiones, las mejoras en la terapia de un problema de salud pasan por mejorar el diagnóstico antes que por disponer de un nuevo medicamento.
Este texto va ligado a una serie de agradecimientos: a Juan, por sugerirme este ensayo clínico como tema para esta entrada, y a Sergio, por su detallada revisión y generosas aportaciones.
Con la ampliación de la atención farmacéutica a los centros sociosanitarios como establece la legislación, ya sea en forma de servicios de farmacia propios del centro o creando depósitos de medicamentos dependientes de un servicio de farmacia de hospital, surge la necesidad de implantar en el medio residencial sociosanitario estrategias de seguridad del paciente en relación con el uso de los medicamentos similares a las desarrolladas en el medio exclusivamente sanitario. No obstante, las características y circunstancias propias de las residencias hacen que debamos adaptar algunas de esas medidas para que resulten eficaces.
El momento de la administración es uno de los puntos críticos del sistema de utilización de medicamentos de un centro sociosanitario, ya que constituye la última barrera antes de que el error de medicación llegue a alcanzar al paciente. Aunque el farmacéutico no esté presente en el momento de la administración, la intervención de este profesional en la dispensación y el modo en el que ésta se realice pueden contribuir a evitar que el error de administración se produzca.
En una residencia, la medicación se suele administrar en las horas de las comidas (desayuno, comida, a veces merienda, y cena) y en ocasiones también en el momento en que el paciente se despierta o se acuesta. Es decir, la administración se realiza mayoritariamente en el comedor y no al pie de la cama del enfermo, como ocurre en los hospitales (salvo que estemos hablando de grandes dependientes encamados). Además, la mayor parte de la medicación es administrada por personal cuidador o gerocultor, no por personal sanitario (enfermeros o TCAE), al menos aquellos medicamentos que no requieren de una técnica de administración compleja. Se debe tener presente que la formación sanitaria de este tipo de personal es inferior a la de los profesionales que trabajan en los centros sanitarios y que existe poca conciencia acerca de los riesgos inherentes al empleo de medicamentos y poca cultura de seguridad del paciente en general. Tampoco es frecuente que este personal consulte de forma sistemática las hojas de medicación antes de administrar o que firme la administración de los medicamentos al paciente, de tal forma que el cuidador suele administrar aquello que se le entrega, sin cotejar en ningún tipo de registro si los medicamentos entregados se corresponden con la medicación real del paciente.

Conociendo esta situación, ¿qué podemos hacer desde el servicio de farmacia de un centro sociosanitario para promover la administración segura de medicamentos? En primer lugar, y lo más básico, es poner en marcha un sistema de dispensación en dosis unitarias (SDMDU), de tal forma que la residencia reciba acondicionada la medicación de cada paciente, en lugar de que alguno de sus trabajadores tenga que preparar la medicación a partir de envases comerciales de medicamentos. Si nos centramos en la medicación habitual de los pacientes y asumiendo que, al menos mayoritariamente, ésta se administra por vía oral, mis recomendaciones son las siguientes.
1) Seleccionar un sistema de dispensación adecuado: lo más frecuente es emplear bandejas semanales —que incluyen, por tanto, siete cajetines diarios— que se colocan en un carro de medicación para cada comedor. En mi opinión, este soporte tiene la ventaja frente a los dispositivos SPD, empleados habitualmente por las oficinas de farmacia, de permitir mantener a los medicamentos en su envase primario o en el paquete del reenvasado (con la consiguiente información que identifica al medicamento y a su lote y caducidad), de permitir la recuperación del medicamento en caso de que éste no haya sido administrado y de facilitar los cambios del tratamiento con la simple apertura de la tapa de la bandeja. Las bandejas de medicación deben tener compartimentos separados para cada una de las administraciones, haciéndolas coincidir con las comidas, de forma diferente al cajetín de un carro de medicación hospitalario, en el que se colocan juntos todos los medicamentos necesarios para 24 horas de tratamiento. De este modo, el cuidador sabrá de forma inmediata qué medicación debe administrar en cada momento. Una alternativa a las bandejas consistiría en apostar por la automatización del proceso, empleando un robot emblistador que acondicione los medicamentos en tiras de bolsas de plástico, de tal forma que en cada bolsa están contenidas las formas orales sólidas que deben administrarse a cada paciente en cada una de las tomas.
2) Procurar que la mayor parte de los medicamentos vayan incluidos en el sistema de acondicionamiento principal (bandeja de medicación o bolsa resultante del proceso de emblistado) ya que existe el riesgo de que los cuidadores se olviden de administrar aquellos medicamentos que estén fuera de ese dispositivo. Para ello, en el caso de las bandejas de medicación, lo ideal es emplear bandejas con compartimentos holgados que permitan introducir sobres u otro tipo de formas farmacéuticas de gran tamaño. Y, siempre que se pueda, se debe pasar la medicación oral a formas farmacéuticas sólidas o en sobres, evitando que los cuidadores tengan que dosificar soluciones, las cuales habitualmente se presentan en envases multidosis que deben ir fuera de la bandeja o bolsa y son una frecuente fuente de errores. En el caso de pacientes que necesiten la administración de medicamentos en solución, se podrían emplear monodosis de líquidos si se está en condiciones de reenvasar líquidos, para evitar los errores de dosificación.
3) Salvo en casos excepcionales y claramente justificados, hacer coincidir la administración de los medicamentos con las comidas. Posologías de cada 8 horas, por ejemplo, que implicarían dispensar los medicamentos fuera de los cajetines destinados a las horas de las comidas, suelen ser difíciles de cumplir en una residencia por parte del personal cuidador. Si nos empeñamos en mantenerlas de forma generalizada, lo más probable es que no se administren.
4) Disponer de varias presentaciones con diferentes dosis de un mismo medicamento (implantando en el servicio de farmacia medidas de seguridad encaminadas a evitar los errores de dispensación de la dosis equivocada), para evitar que los cuidadores tengan que fraccionar comprimidos. Pero en caso de que haya que fraccionarlos, hacerlo en el servicio de farmacia y dispensar la fracción que se corresponda exactamente con la dosis prescrita.
5) En caso de tener que emplear envases multidosis en algunos pacientes, como jarabes o gotas, habilitar un listado (si es posible en algún soporte vinculado al carro o botiquín de medicación, mejor) con las pautas fijas de los tratamientos de cada paciente, diferenciándolas de las prescripciones “a demanda” o “si precisa”. Cuando los cuidadores no tienen clara esta diferencia, es frecuente que se administren por error pautas “a demanda” como fijas o que haya pautas fijas que se dejen de administrar.
6) En aquellos pacientes con dificultades para la deglución, seleccionar el medicamento más adecuado, adaptar en lo posible la forma farmacéutica o instruir a los cuidadores en la mejor manera de triturar la medicación.
Todas estas medidas deben instaurarse en colaboración con el enfermero del centro sociosanitario, que debe ser quien coordine e instruya a los cuidadores en la administración de los medicamentos. En la mayor parte de las residencias, el enfermero sólo se ocupa de la administración de aquellos medicamentos que requieren técnicas complejas, como los medicamentos intramusculares o intravenosos, además de realizar las curas de heridas o úlceras y de ocuparse de los cuidados más avanzados, pero ello no excluye la supervisión del personal a su cargo.
Además de dispensar desde el servicio de farmacia la medicación habitual de los pacientes, en el centro sociosanitario debe existir un botiquín a disposición del enfermero, de manera análoga a los botiquines de planta de los hospitales, y un carro de paradas. Al igual que en el hospital, deben instaurarse las medidas habituales encaminadas a un uso seguro de los medicamentos que contienen (correcta identificación, empleo de cajones o compartimentos separados para los diferentes medicamentos, revisión regular de las caducidades, anotación de la fecha de apertura en el caso de los medicamentos multidosis, etc.). Pero debe tenerse en cuenta que no todos los centros sociosanitarios disponen de enfermero durante las 24 horas, de modo que en algunos casos puede ser necesario habilitar un botiquín más restringido con medicamentos de uso por parte de los cuidadores en los períodos en los que no está el enfermero (procurando que el médico deje escrita en las órdenes médicas la prescripción “si precisa” en aquellos pacientes que lo considere, en lugar de dejar la responsabilidad de la administración a criterio del cuidador, algo muy habitual en las residencias) y adiestrarlos en su manejo.
Todas estas acciones deben ir acompañadas de actividades que contribuyan a la creación de una cultura de seguridad del paciente en el centro sociosanitario, más eficaces si se ponen en marcha en colaboración con el resto de profesionales sanitarios (enfermero, médico, trabajador social, etc.) y si cuentan con el apoyo de la dirección de la residencia. Y, sobre todo, el farmacéutico tiene que realizar visitas frecuentes al centro, definir y supervisar el desarrollo de los procedimientos e intervenir cuando sea necesario.
Con frecuencia se dice que la sanidad de los EEUU está en las antípodas de lo que consideramos un buen sistema sanitario. Sin embargo, en ocasiones nos sorprenden con iniciativas de salud pública que serían inimaginables en nuestro país, como la que es objeto de esta entrada.

El uso inadecuado de antipsicóticos en las residencias de mayores para el manejo de los síntomas psicológicos y conductuales de la demencia preocupa en los EEUU desde los años 70 del siglo pasado, momento en que ciertas asociaciones de abogados, medios de comunicación, investigadores y autoridades federales alertaron de los problemas de seguridad asociados a estos medicamentos. Ya en 1987, se puso en marcha la regulación OBRA-87, a iniciativa de la Academia Nacional de Medicina y del Congreso de los EEUU, que logró reducir el uso de antipsicóticos en las residencias —que se estimaba en un 50% de los residentes en tratamiento— hasta un 16% en el año 1995. Sin embargo, la aparición posterior en el mercado de los antipsicóticos atípicos, que se promocionaban como una alternativa más segura que los típicos, cambió el perfil de prescripción, provocando que en 2011 el porcentaje de pacientes ingresados en estos centros y en tratamiento con fármacos antipsicóticos se elevase de nuevo hasta el 25%.
En mayo de 2011, la Oficina del Inspector General (OIG) del Departamento de Salud y Servicios Humanos de los EEUU difundió un informe en el que se ponía de manifiesto que en las residencias de ancianos el 83% de las prescripciones de antipsicóticos lo eran en condiciones off-label y que en el 88% de las personas en tratamiento, la prescripción estaba motivada por un cuadro de demencia, situación para la que la FDA había alertado de que estos medicamentos estaban asociados a un incremento de la mortalidad. Tras debatir este informe en un comité del Senado, la OIG trasladó a los Centers for Medicare & Medicaid Services (CMS) la necesidad de poner en marcha un plan que garantizase que las personas ingresadas en residencias de mayores únicamente fuesen tratados con este tipo de fármacos en caso de que existiese una indicación clínica clara y cuando estuviese definido un procedimiento de evaluación periódica de la situación del paciente y de la necesidad de continuar o suspender el tratamiento.
En consecuencia, en 2012 los CMS pusieron en marcha una iniciativa nacional —National Partnership to Improve Dementia Care in Nursing Homes— basada en cinco líneas estratégicas:
1) Movilización de todos los actores implicados en la problemática descrita en el informe de la OIG: las organizaciones de acreditación y certificación de la calidad asistencial, algunas asociaciones de abogados y otro tipo de entidades, con el fin de establecer unos estándares para el cuidado de los pacientes con demencia ingresados en los centros residenciales. Además, desde los CSM se contactó con los grandes grupos empresariales de residencias de EEUU para transmitirles la necesidad de mejorar el empleo de los fármacos antipsicóticos en sus centros, especialmente en aquellos que presentaban una situación más preocupante.
2) Creación de una web para la difusión de un programa formativo y educativo dirigido a los profesionales que ejercen en las residencias de mayores y a los familiares y cuidadores, denominado “Hand in hand”. En este programa, se incide en los abordajes no farmacológicos en el tratamiento de las personas con demencia y en el enfoque centrado en la persona.
3) Publicación, en informes de acceso público, de los datos relativos a la prevalencia de uso de antipsicóticos en las residencias de mayores, incidiendo en aquellos centros que presentaban peores resultados.
4) Mejora de la formación y capacitación de los inspectores de la administración norteamericana encargados de la supervisión de estos centros, para incrementar su capacidad de detección de prácticas deficientes en el cuidado de personas con demencia y el uso inadecuado de fármacos antipsicóticos.
5) Aplicación rigurosa de la normativa legal en las residencias de mayores y de las sanciones económicas derivadas del incumplimiento de la misma. Cabe destacar que el número de notificaciones relacionadas con el uso inadecuado de antipsicóticos en estos centros aumentó un 20% entre 2012 y 2013.
Estas cinco medidas han conseguido reducir la prevalencia del uso de antipsicóticos del 23,9% al 16% en las personas ingresadas en residencias de los EEUU en los últimos cinco años, como puede observase en la siguiente figura extraída de un artículo del JAMA. Está por ver cuánto dura el efecto de esta intervención y falta por determinar cómo se traduce la disminución del consumo de antipsicóticos en la reducción de los efectos adversos conocidos de estos fármacos —como las caídas, las fracturas de cadera, los accidentes cardiovasculares o la mortalidad— y en otras variables como la funcionalidad y los problemas conductuales de estas personas y en su calidad de vida.
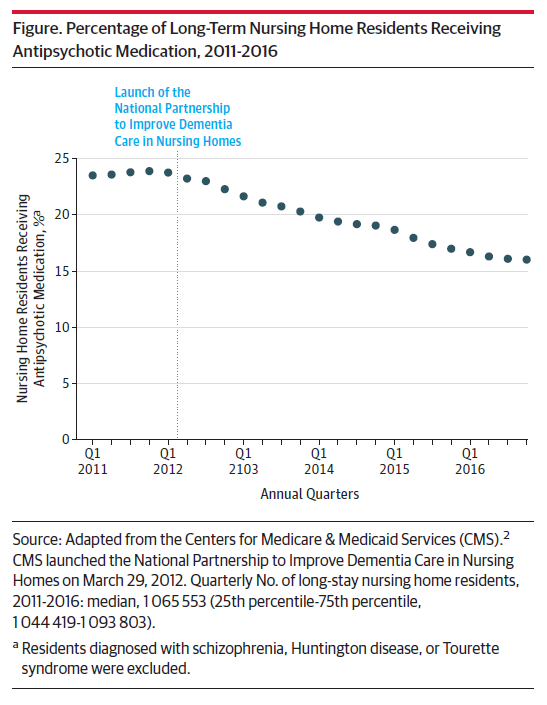
¿Sería posible que surgiese una iniciativa así en nuestro país? No parece probable. En primer lugar, en España no hay una demanda social en relación a que pueda existir un problema con el uso de los antipsicóticos en las residencias de mayores. En los EEUU da la impresión de que las asociaciones de familiares de las personas ingresadas en centros residenciales y los grupos de abogados dedicados a este ámbito han sido parte fundamental en la movilización de la opinión pública, de los medios de comunicación y de las autoridades gubernamentales. Y esa situación que se produce en los EEUU apenas tiene reflejo en la sociedad española.
Tampoco las autoridades sanitarias parecen muy preocupadas por el uso inadecuado de antipsicóticos en pacientes con demencia y aquí la solución más “imaginativa” ha sido imponer un visado en mayores de 75 años, después de la emisión de varias alertas al respecto por parte de la AEMPS. Aunque, a lo mejor, lo que ocurre es que la sobreutilización de antipsicóticos en residencias de mayores que se produce en los EEUU no se produce en nuestro país y aquí no hay ningún problema que solucionar, ni ninguna intervención que poner en marcha. Pero lo que sí es cierto es que el empleo global de antipsicóticos ha crecido, como atestigua este informe de la AEMPS de 2009 que, no obstante, no nos aclara en qué indicaciones se emplean estos fármacos, ni proporciona información del consumo en función de la edad o género de los pacientes.
Y qué decir de la situación en lo que respecta a la prescripción y dispensación de medicamentos a las residencias de mayores. Desde médicos propios de la residencia “con CPF” hasta médicos de atención primaria del servicio de salud correspondiente que “firman recetas” de pacientes a los que no conocen ni visitan. Desde farmacéuticos comunitarios de pueblo que conocen y tratan a las personas que viven en la residencia de mayores a la que dispensan hasta oficinas de farmacia que dispensan “al por mayor” a residencias que están a cien o más kilómetros de distancia. Y sería interesante que las autoridades sanitarias nos informasen de qué porcentaje de centros residenciales disponen de un depósito de medicamentos legalmente autorizado y dependiente de una oficina de farmacia o de un servicio de farmacia y de cuántas inspecciones se realizan. Con esta situación, es difícil conocer la realidad y detectar si existe alguna problemática en relación con el empleo de los antipsicóticos o de otro tipo de psicofármacos.
Y, para finalizar, no existe en nuestro país un organismo nacional capaz de poner en marcha una intervención poblacional como la de los EEUU, que aglutine a todos los agentes implicados: autoridades sanitarias, autoridades de los servicios sociales, profesionales de la parte sanitaria y la parte social, familiares de las personas ingresadas en estos centros, grupos empresariales de residencias, etc. El Ministerio de Sanidad, Servicios Sociales e Igualdad, a pesar de contener tanto las competencias en materia sanitaria como en materia social, vive muy alejado de la realidad asistencial, que está en manos de las comunidades autónomas. Y en lo que respecta a su organismo directamente implicado en los servicios sociales, el Imserso —que sería el candidato ideal para poner en marcha iniciativas de este tipo—, a mi personalmente me queda la duda de si tiene alguna función adicional a la de velar por el sostenimiento del sector hotelero de las zonas turísticas en temporada baja.
Después de estos tres últimos años, este blog no podía llamarse de otra forma. La unidosis ha sido el concepto recurrente, aunque muchas veces no supiésemos realmente en qué consistía, ni qué implicaba, ni cómo ponerla en marcha. A veces es difícil averiguar qué es lo que se busca realmente.
La unidosis es el principio, pero no el fin. Es poner orden, establecer unos procedimientos, evitar errores. Trasladar el conocimiento a la práctica asistencial. Bajar de lo teórico a lo real.
Por eso este blog se llama así, porque la información irá en dosis unitarias, con entradas cortas (a ver si es verdad que me salen cortas). Lo suficiente para resumir estudios y experiencias de interés; para volver a encontrar la información y el análisis cuando vuelva a surgir la misma duda. Y orientado a la asistencia y a la práctica profesional.
